При COVID‑19 одним из симптомов может быть диарея. Это значит, вирус атаковал пищеварительный тракт. Чтобы защититься от болезни, укрепляйте иммунитет всех слизистых оболочек, особенно в кишечнике.
Наш эксперт — врач-гастроэнтеролог, гепатолог, профессор, ведущий научный сотрудник научно-исследовательского центра Санкт-Петербургского государственного педиатрического медицинского университета, доктор медицинских наук Евгений Сас.
В начале пандемии заболевание воспринималось как банальная ОРВИ. В крайнем случае — грипп. Но со временем оказалось: инфекция куда опаснее. Ведь она поражает не только дыхательные пути, но и большинство систем организма. В частности, желудочно-кишечный тракт.
Причины возникновения данного недуга у человека
Как и любая другая инфекция, кишечные, как известно, возникают вследствие заражения патогенными микроорганизмами:
- грибки;
- простейшие микробы, например, одноклеточные кокцидии или амебы;
- вирусы, чаще всего к ним относятся энтеровирус и ротавирус;
- бактерии, среди которых встречаются энтеробактерии, например, сальмонеллы и условно-патогенные – стафилококки или протеи.
Любойинфекционно-токсический микроорганизм попадает в тело человека через окружающую среду. Таким образом, особенно велик риск заражения при контакте с больным человеком или животным, так как кишечные инфекции часто размножаются в организмах домашних животных, но не поражают их.
Пути заражения разные. Чаще всего заразиться бактериями можно через пищу, воду или бытовые предметы, которые были в эксплуатации у больного человека, например, грязные столовые предметы или посуда. Таких предметов обихода следует избегать.
Разнообразные микроорганизмы, которые являются возбудителями кишечных инфекций, могут размножаться в продуктах питания, если их правила хранения нарушаются и не соответствуют санитарным нормам.
Диагноз
Когда симптомы указывают на возможную желудочно-кишечную инфекцию, их можно подтвердить или опровергнуть с помощью лабораторных тестов, используемых для обнаружения антигена из образцов кала. В некоторых случаях (например, для кишечной палочки, сальмонеллы и так далее) тестирование чувствительности к антибиотикам используется для определения устойчивости микроорганизмов к терапии, если это необходимо. Особенно в условиях больницы, быстрая диагностика предоставляет важную информацию для осуществления мер инфекционного контроля.
Чтобы узнать причину диареи, полезно подумать, где был произведен контакт — это пищевая вспышка или «диарея путешественников».
- Пищевая вспышка. Часто группа людей, которые едят вместе, страдают одной и той же болезнью. Проблема общественного здравоохранения, когда она широко распространена, затрагивает индивидуумов в разных местах и в течение более длительного периода времени. Важно распознавать и отслеживать эпидемиологически, чтобы предотвратить заражение большего количества людей. Кишечная палочка, сальмонелла, кампилобактер и стафилококк являются одними из наиболее распространенных патогенов, вызывающих пищевые вспышки.
- «Диарея путешественников». Наиболее распространенная болезнь, связанная с пребыванием в другой стране. Люди путешествуют в местах, где есть патогенные микроорганизмы, отличные от тех, к которым они привыкли. Особенно в регионах, где загрязнение пищи, воды более распространено. Чаще всего передается при приеме продуктов питания и жидкостей, загрязненной калом. Большинство случаев вызвано бактериями, включая кишечную палочку, сальмонеллу и шигеллу.
Симптоматика кишечных инфекций у маленьких детей
Кишечные инфекции, по мнению врачей, вызваны определенным типом микроорганизмов, и имеют схожие симптомы:
- интоксикация;
- нарушение работы органов ЖКТ.
Определенные кишечные инфекции проявляют специфическую симптоматику.
Дизентерия. Часто встречающаяся кишечная инфекция, эпидемия которой всегда регистрируются летом.
Первый признак дизентерии – резкое повышение температуры тела до 39 °C. Человек начинает чувствовать слабость и озноб, заметно пропадает аппетит, появляются резкие головные боли, иногда могут появляться судороги.
Кишечная инфекциясопровождается сильными режущими и спазматическими болями в животе. Процесс дефекации при инфекцииможет происходить до двадцати раз за одни сутки, стул содержит кровь и слизь.
Сальмонеллез, как и дизентерия, начинается с высокой температуры до 38°C, и, как все кишечные инфекции, сопровождается тошнотой, рвотой и диареей.
Стул обильный, цвет каловых масс отличается от нормального, имеет слегка зеленоватый оттенок, в некоторых случаях в каловых массах есть кровь и слизь в небольших количествах.
Сальмонеллез не является опасной инфекцией для взрослого организма, однако для детей имеется большая угроза, поэтому не стоит забывать проводить необходимые лечебные процедуры.
Также эта кишечная инфекция имеет несколько форм, одна из них – гриппоподобная. Она имеет схожую симптоматику с другим инфекциями – гриппом, основными симптомами которого являются:
- заложенность носа;
- воспаление слизистой оболочки носа;
- боли в голове;
- температура;
- развитие конъюнктивита.
Эшерихиозы – подраздел кишечных инфекций, который объединяет наибольшее количество различных инфекций.
К симптоматике этих кишечных инфекций относят:
- повышенная температура;
- сильная усталость;
- сонливость;
- рвота;
- диарея.
Стул обильный, имеет желтоватый оттенок.
Ротавирус – быстротекущая кишечная инфекция.
Начинается остро и резко. Большинство симптомов имеет максимальную выраженность уже в первые сутки после заражения. У людей, пораженных ротавирусной инфекцией, отмечается резкое повышение температуры тела, общая интоксикация организма, сильная диарея, водянистый стул.
Ротавирусную кишечную инфекцию часто путают с респираторными болезнями:
- сухой кашель;
- заложенность носа;
- воспаление слизистых оболочек;
- боль в горле.
Стафилококковыекишечные инфекции бывают двух видов:
- Первичная. Стафилококк попал в организм фекально-оральным путем через воду, пищу или предметы обихода.
- Вторичная. Стафилококк попал в организм другими путями.
Стафилококковые кишечные инфекции проходят в достаточно тяжелой форме.
Этот кишечныйнедуг является одним из самых опасных, так как болезнетворные микроорганизмы способны распространяться дальше очага, и поражать органы не только желудочно-кишечного тракта, но и других систем.
Главным признаком стафилококковой инфекции является тяжелый токсикоз. Процесс дефекации происходит от десяти до пятнадцати раз в сутки, каловые массы имеют зеленоватый оттенок, в некоторых случаях может присутствовать слизь.
Стафилококковое заболевание протекает достаточно тяжело, сопровождается развитием тяжелого токсикоза и эксикоза. При этом стул человека водянистый, позывы в туалет до 10–15 раз в сутки. Стул имеет зеленый цвет и может содержать примесь слизи.
У ослабленных организмах микроорганизмы способны распространиться за пределы желудочно-кишечного тракта, что иногда приводит к поражению иныхсистем и органов человека.
Вторичная стафилококковая инфекция у взрослого поколения наблюдается очень редко. Часто она появляется у детей как осложнение острого тонзиллита, стафилодермии, острой формы пневмонии, а также пиелонефрита и иныхнедугов, вызванных стафилококками. Этой форме кишечного заболевания свойственно продолжительное волнообразное течение.
Антибактериальные препараты
Что касается антибиотиков, назначают их только после утихания рвоты, если она есть. Кроме того, взрослым назначают эти препараты только в тяжелых случаях, а детям чаще, но не всегда.
- Левомецитин
Бактериостатический антибиотик. Выпускается в таблетках. Основное вещество — хлорамфеникола (левомицетина).
Взрослым разовая доза 250-500 мг за полчаса до еды.
Детям в возрасте от 3 до 8 лет обычно назначают по 125мг препарата 3-4 раза в день. Детям и подросткам в возрасте от 8 до 16 лет обычно назначают по 250мг Левомицетина 3-4 раза в день. Курс лечения обычно 1-1,5 недели. Принимать можно 3 раза в день. Нельзя применять препарат при гриппе, беременности, псориазе, почечной недостаточности.
- Доксициклин
Антибиотик, активный в отношении грамположительных бактерий. в 1-й день лечения доза 200 мг препарата. В последующие дни , по 100-200 мг в день в зависимости от тяжести течения заболевания. Можно рассчитывать дозу и по весу: для детей старше 9 лет и массой тела более 50 кг суточная доза препарата составляет в 1-й день лечения 4 мг/кг, в последующие дни , 2-4 мг на кг веса в сутки в зависимости от тяжести болезни. Противопоказания – возраст до 9 лет (или до возраста, когда сформированы коренные зубы), беременность и кормление грудью, нарушения работы почек и печени, лейкопения, порфирия.
Как определить такое острое заболевание как кишечная инфекция?
- Не всегда кишечная инфекция начинается с высокой температуры.
- Нередко она возникает сразу с тошноты, рвоты и легкой боли в животе в первые 2-12 часов, а температуры при этом нет или даже она снижается.
- Рвота от 1 до 20-30 раз, сначала пищей, потом “водой”, потом “желтой водой” (желчь). Под конец рвотного периода у ребенка часто бывают “пустые” рвотные движения.
- Затем рвота стихает и на 2-3 дня ребенок становится вялым со сниженным аппетитом.
- Нередко (но не всегда) после рвотного периода начинается лихорадка (до 39, буквально первые два дня) и диарея (обычно водянистая).
- Постепенно диарея стихает, за 2-7 дней, аппетит и самочувствие улучшаются, и ребенок полностью выздоравливает.
Сальмонеллезы
Сальмонеллы выделяют эндотоксин, который вызывает состояние, называемое «пищевым отравлением. Клинические проявления очень разнообразны, как и осложнения заболевания. Симптомы и лечение пищевого отравления могут отличаться у детей и взрослых. Госпитализируют с сальмонеллезом обычно грудных младенцев и пожилых людей.
Мишень бактерий — слизистая тонкой кишки. Болезнь сопровождается повышением температуры, тошнотой, болями в животе, рвотой, жидким стулом. Если начать лечение вовремя, то сальмонеллез проходит через 10 суток.
- антибиотики;
- растворы для регидратации;
- кишечные сорбенты для выведения токсинов;
- пробиотики для восстановления баланса микрофлоры кишечника;
- диета и витаминотерапия.
Как отличить пищевое отравление от опасной кишечной инфекции?
Чтобы уметь отличать пищевые отправления из-за некачественных продуктов питания от кишечной инфекции, следует знать основные отличия и характеристики данных заболеваний. В этом поможет таблица, приведенная на сайте ниже. Кишечная инфекция имеет ряд характерных признаков, как и обычное отравление.
| Характеристика заболевания | Кишечная инфекция | Обычное пищевое отравление |
| Скорость распространения в коллективах | Инфекция вызывает быстрое распространение в любом кругу людей, особенно среди детей школьного возраста. | Симптомы определяются лишь у определенного человека или небольшой группы людей, употребляющей одни и те же продукты. |
| Температурные показатели | Если кишечные инфекции попали в организм, часто температурный показатель составляет ниже 38 градусов Цельсия, постепенно температура понижается до нормы на третий или четвертый день. | Высокий скачок температуры до 38 и выше градуса Цельсия. |
| Стул | Кишечные инфекции вызывают частый и обильный, консистенция – водянистая. | Жидкий с зловонным запахом. |
| Инкубационный период | При кишечных инфекциях возбудителю нужно определенное время, чтобы размножиться и выработать токсины. От момента заболевания до 2-х недель признаки инфицирования могут быть не выявлены. | При отравлении некачественной едой плохое самочувствие может проявиться в этот же день. Недомогание появляется на протяжении пары часов при употреблении в пищу некачественных продуктов. |
| Дополнительные симптомы | Признаки кишечных инфекций, характерные для простудных заболеваний. | Нарушение координации движений, спутанное сознание. |
Причины бактериального гастроэнтерита
Многочисленные вирусы могут вызвать БГ, например:
- Иерсинии, найденные в свинине.
- Шигелла — в воде (часто в бассейнах).
- Кампилобактер — в птице.
- Кишечная палочка — в говяжьем фарше и салатах.
- Стафилококк, содержащийся в молочных продуктах, мясе и яйцах.
- Сальмонелла — в мясе, молочных продуктах и яйцах.
Вспышки бактериального гастроэнтерита могут возникать, когда в ресторанах подают зараженную пищу. А также некачественный продует можно приобрести и в любом магазине.
БГ может легко передаваться от одного человека к другому, если кто-то несет бактерии на руках. Каждый раз, когда зараженный касается продуктов питания, предметов, он рискует распространить заболевание. Человек может заставить инфекцию проникнуть в собственное тело, даже если дотронется до глаз, рта или других открытых частей зараженными руками.
Человек особенно подвержен риску, если он много путешествует или живет в людном месте. Чтобы это предотвратить, необходимо часто мыть руки и пользоваться дезинфицирующим средством с содержанием спирта более 60%, это поможет избежать заражения от других.
Что делать, чтобы улучшить состояние больного?
Например, если есть кишечная инфекция, рекомендуется выпить:
Раствор для отпаивания при кишечном недуге можно приготовить и самостоятельно, если совсем нет возможности найти промышленный раствор: 3 г (полная чайная ложка без верха) поваренной соли, 18 г (6 чайных ложек) обычного сахара на литр кипяченой воды.(Рецепт из книги “ВОЗ. Лечение диареи”).
Такой ритм легко переносится ребенком (если пить залпом – спровоцируем рвоту, а если слишком мало и редко – ребенок получит обезвоживание).
В среднем для отпаивания ребенка при острой кишечной инфекции нужно примерно 100 мл на каждый килограмм массы тела.
То есть, 1000 мл для малыша весом 10 кг, но может понадобиться и больше.
Чтобы было более удобно, вам нужно следить за тем, чтобы у ребенка была влажная кожа и писал он примерно раз в три часа. Если писает реже – значит, давайте больше пить, пока мочеиспускание не участится.
1. Обезвоживание и в том, и ином случае – очень сильное. Неправильные действия приводят лишь к ухудшению состояния больного. Самое главное, что НУЖНО делать при остром гастроэнтерите – это отпаивать ребенка солевыми растворами.
- Хумана Электролит;
- Гидровит;
- Оралит;
- Naturalyte;
- Pedialyte;
- Rehydralyte;
- Infalyte.
2. Важно не только ЧЕМ отпаивать, но и КАК: по 2-3 столовые ложки каждые пять минут.
Войти с тыла
Входными воротами для коронавируса являются рецепторы ACE2, которые помимо дыхательных путей имеются у нас ещё и в эпителии пищевода и кишечника. Поэтому опасный вирус можно не только вдохнуть, но и заполучить через грязные руки и заражённую пищу. А попав оттуда на слизистую, он вызовет поражение органов пищеварения.
Такое явление вовсе не уникально, всем известны «кишечные» варианты ОРВИ. Поэтому и в обычной жизни, а тем более при пандемии, важно соблюдать элементарные санитарно-гигиенические нормы: мыть руки после улицы, посещения туалета и перед едой, тщательно обрабатывать свежие фрукты и овощи и избегать употребления недоваренной, недожаренной пищи.
Что нужно делать при кишечной инфекции, в зависимости от возраста?
| Возраст | Что делать при кишечной инфекции |
| Младенцы | Ребенка на грудном молоке НУЖНО кормить грудью как можно чаще, но уменьшить время кормления. Если ребёнок получает смесь, продолжайте кормление в обычном режиме той же смесью. При длительной диарее, давайте ребёнку 50-100 мл специального раствора для регидратации после каждого эпизода рвоты или жидкого стула. Если рвота продолжается, уменьшите количество молока или смеси на каждое кормление до 15-30 мл, но кормите каждый час. |
| Дети до 2 лет | Ребенку до 2 лет при кишечной инфекции в сутки нужно выпить не менее литра солевых растворов или другой жидкости. Все зависит от количества воды, которую предлагаете. Предлагайте ребёнку ту еду, которую он ест обычно. Лучше чаще и понемногу. Продукты, полезные ребёнку: каши, хлеб, картофель, нежирное мясо, несладкий йогурт, бананы, яблочное пюре, овощи. Нежелательно ограничивать диету жидкой пищей, поскольку ее недостаточно для восполнения потерь витаминов и потери жидкости со рвотой и жидким стулом. |
| Дети после 2 лет | После двух лет нужно выпить – до полутора-двух литров. В периоде выздоровления кормить ребенка можно легкими супами или бульонами, нежирными кашами и другой легкой пищей, почаще и малыми порциями (раздраженный частыми рвотами желудок может не принять тяжелую или обильную пищу, и рвота может повториться). |
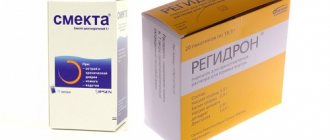
| Взрослые | Кишечные инфекции у взрослых – нужно принять Энтеросгель согласно инструкции. Полезно в этот период голодание. Также следует приготовить раствор Регидрона или пить воду Боржоми. |
Особенности лечения при возникновении холеры
К сожалению, холера имеет место быть как одна из форм кишечной инфекции. Эта болезнь относится к числу наиболее опасных, она способна передаваться воздушно-капельным путем и быстро инфицировать большое количество людей. Также переносчиками могут быть обычные мухи, которые окружают нас ежедневно.
Холера – это инфекционное заболевание, поражающее желудочно-кишечный тракт. Оно имеет печальную славу, во времена ее вспышек погибали целые города, при чем происходило это за считанные дни и недели. Ее возбудителем является кишечный вибрион, но все симптомы болезни происходят в результате активизации его токсинов – продуктов жизнедеятельности.
Холерный видрион – опасные бактерии, способные вызвать обезвоживание в считанные часы
Холера отличается рядом особенностей, которые характерны только ей. Человек, заболевший этим недугом, начинает стремительно терять жидкость из организма, испытывать постоянную рвоту (без ощущения тошноты, что примечательно), а также страдает от диареи.
Человек, у которого было диагностировано это опаснейшее заболевание, должен быть немедленно госпитализирован и помещен под полный карантин. Необходимо исключить любые контакты с внешним миром, одновременно применяя интенсивную терапию. В первую очередь лечение должно быть направлено на восполнение водного баланса путем введения внутривенно питательных жидкостей и антибиотиков. Последние препараты смогут в определенной мере сократить вывод из организма электролитов, которые выходят из-за диареи и снизить продолжительность этого явления. Перорально лекарства выписываются только после того, как исчезнет рвотный рефлекс. Принимать антибиотики нужно от нескольких дней до недели, продолжительность напрямую зависит от состояния пациента. Чаще всего врачи назначают следующие препараты:
- Левомицетин;
- Тетрациклин;
- Эритромицин;
- Сукцинат;
- Доксициклин;
- Ципролет.
Холерный вибрион способен слабо противостоять первым двум препаратам. Если наблюдается сильное обезвоживание пациента, то их необходимо начать вводить сразу же после госпитализации. Вводятся они инфузионно и постепенно.
Признаки синдрома обезвоживания у ребенка
Еще нужно следить за признаками обезвоживания при кишечной инфекции(эскиоза), прежде всего за частотой, объемом и характером мочи. Если моча отсутствует 8-12 часов, она темная с сильным запахом аммиака, а слюна густая и липкая – все это говорит об обезвоживании.
Особенно часто эскиоз очень быстро начинается в том варианте кишечной инфекции, где температуры не было в начале, или даже она была снижена.
Среди других признаков:
- сухость слизистых;
- язык обложен белым или серым густым налетом, сухой;
- жажда;
- западение родничка у малышей;
- ребенок неактивен, сонлив, его сложно разбудить;
- впавшие глаза.
Диагностические процедуры
Диагностика предусматривает для начала общий осмотр и сбор анамнеза. Врач должен узнать, что пациент ел на протяжении двух суток, это поможет выявить причину.
Очень важно исключить другие патологии с похожими признаками, для этого проводится ряд таких процедур:
- Исследование кала (характер масс дает возможность определить вид бактериального поражения);
- Тест на определение вируса (материал – венозная кровь пациента);
- Посевы кала и рвотных масс (в качестве дополнительных исследований);
- Колоноскопия, ректороманоскопия – инструментальные исследования.
Что не делать, если есть признаки кишечной инфекции?
Самое главное, что НЕ НУЖНО делать при кишечной инфекции:
- Не используйте самостоятельно никакие лекарственные средства.
- Если это кишечное заболевание, нельзя обезболивать ребенка (изредка за маской кишечной инфекции скрывается “острый живот”).
- Нельзя давать антибиотики (не влияют на вирусы!) и про-эубиотики: Энтерофурил (стопдиар), Смекта (неосмектин), Линекс (аципол и проч), Креон (мезим) и Имодиум (лоперамид) при кишечной инфекции. Несмотря на чрезвычайную популярность в нашей стране, все эти препараты не имеют отношения к лечению острых вирусных кишечных инфекций.
Например, Имодиум и другие противодиарейные препараты при кишечном заболевании увеличивают время контакта возбудителя с кишечной стенкой, повышая риск бактериемии и тяжелых осложнений.
- Эффективность “противовирусных” и “иммуномодулирующих”, таких как Виферон, Иммунофлазид, Протефлазид, Арбидол, Амиксин, Гропринозин и т.д. в лечении острых кишечных инфекций не доказана.
- Нельзя давать продукты, стимулирующие рвоту: цельное молоко, жирное, жареное, копченое, концентрированные соки и любую обильную еду. Также нежелательны яблочный сок, газированные напитки, бульоны. Эти продукты могут усилить диарею.
ИНФЕКЦИИ ЖЕЛУДКА
Этиология и патогенез
Основным возбудителем инфекций желудка является H.pylori
, в незначительной части случаев этиологическим агентом может быть
H.heilmannii. H.pylori
колонизует слизистую оболочку желудка у значительной части взрослого населения. По окончательно не установленным причинам (повышенная вирулентность отдельных штаммов микроорганизма, сниженная резистентность организма хозяина, внешние условия) у части инфицированных людей развивается клинически выраженная картина. Ее основными проявлениями являются:
- хронический гастрит (пангастрит или антральный);
- язвенная болезнь желудка и двенадцатиперстной кишки;
- аденокарцинома желудка;
- лимфома желудка.
Ключевым моментом в патогенезе язвы двенадцатиперстной кишки является развитие антрального гастрита, приводящего к снижению секреции соматостатина — фактора, ингибирующего продукцию гастрина. Гиперпродукция гастрина обусловливает высокий уровень кислотообразования. Попадающая в двенадцатиперстную кишку кислота вызывает метаплазию кишечного эпителия и, в конечном счете, формирование язвенной болезни. Формированию язвенной болезни желудка обычно предшествует развитие пангастрита.
Выбор антимикробных препаратов
К настоящему времени убедительно показано, что эрадикация H.pylori
из слизистой оболочки желудка не только приводит к ускорению заживления язвы, но и предотвращает ее рецидив. Проведение антимикробной терапии, направленной на эрадикацию возбудителя, показано при наличии следующих патологических состояний:
- язвенная болезнь желудка;
- язвенная болезнь двенадцатиперстной кишки;
- лимфомы желудка.
При функциональных расстройствах (неязвенная диспепсия), рефлюкс-эзофагите эффективность антибактериальной терапии однозначно не подтверждена.
Несмотря на чувствительность H.pylori in vitro
ко многим АМП в клинике при проведении монотерапии всеми известными препаратами удается получить лишь невысокий процент эрадикации возбудителя, что вызвало необходимость разработки схем комбинированной терапии. Применявшиеся ранее комбинации из двух АМП («двойная» терапия) оказались недостаточно эффективными.
Согласно современным рекомендациям (Мааст-рихт2). различают терапию первой и второй линии.
В терапию первой линии входят три компонента:
- ИПП или ранитидина висмута цитрат;
- кларитромицин;
- амоксициллин или метронидазол.
Омепразол, эзомепразол, ланзопразол, пантопразол, рабепразол
В случае неуспеха терапии первой линии, назначают терапию второй линии, в которую входят четыре компонента:
- ИПП
- препарат висмута (субцитрат или субсалицилат);
- метронидазол;
- тетрациклин.
Дозы препаратов при проведении эрадикационной терапии представлены в табл. 1. Длительность лечения составляет как минимум 7 дней.
Таблица 1. Схемы антибактериальной терапии для эрадикации H.pylori
| Не менее 7 сут | |
| Метронидазол | 0,5 г каждые 8-12 ч |
| Тетрациклин | 0,5 г каждые 6 ч |
| Висмута субцитрат (или субсалицилат) | 0,12 г каждые 6 ч |
| Кларитромицин | 0,5 г каждые 12 ч |
Возможно применение тинидазола
Судить о преимуществах каждой из этих схем не представляется возможным, поскольку сравнительные исследования их эффективности не проводились.
Схемы тройной терапии наиболее удобны для пациентов, так как при их применении отмечается наименьшая частота НР. ИПП не только обеспечивают эффективное уменьшение кислотообразования, но и проявляют синергизм с АМП.
«Квадротерапия» является высокоэффективной, но более дорогостоящей, и ее применение сопряжено с более высокой частотой НР по сравнению с «тройной».
Эффективность терапии необходимо оценивать клинически. При полном исчезновении симптоматики дополнительные методы исследования не показаны. При сохранении клинической картины необходимо использовать неинвазивные (дыхательный тест с мочевиной, серология) или инвазивные (уреазный тест, гистологическое исследование, выделение культуры возбудителя) методы контроля эффективности лечения.
Основными причинами неэффективности эрадикационной терапии являются недостаточная исполнительность (комплаентность) пациентов и формирование у H.pylori
приобретенной устойчивости к АМП. Наиболее широко распространена устойчивость к метронидазолу, резистентность к кларитромицину отмечается реже. Устойчивость к амоксициллину практически отсутствует.
Эмпирическую терапию инфекций H.pylori
необходимо планировать, учитывая локальные данные о частоте распространения устойчивости. Резистентность к кларитромицину связана с высокой частотой неудач, меньшее значение имеет резистентность к метронидазолу.
Режим терапии после неэффективности первого и второго курсов лечения целесообразно выбирать на основе данных о чувствительности возбудителя у конкретного пациента.
К сожалению, данные о частоте распространения устойчивости среди H.pylori
на территории России крайне ограничены, что не позволяет предложить обоснованные рекомендации. Исходя из самых общих соображений, в качестве схемы первого ряда можно рекомендовать комбинацию ИПП, амоксициллина и кларитромицина. Для повторного курса можно назначать «квадротерапию».
Пример действий, если заболел ребенок
Представим, что у вашего ребенка 12-ти месяцев вдруг началась рвота и у него есть все признаки кишечной инфекции. Однократная рвота не страшна, причин у нее множество и зачастую они не страшны, однако в случае повторения или если у ребенка уже начался понос, вам стоит по возможности предупредить об этом своего врача.
Сразу же разведите 1-2 пакетика купленного солевого раствора (можно сделать самому) и на всякий случай приготовьте любимый напиток ребенка (компот, сок, вода), если он откажется от солевого раствора. Рвота при кишечных инфекциях обычно не продолжительная – в пределах нескольких часов.
Пока рвота интенсивная – не нужно ничего давать, так как все сразу же вернется назад. Если рвоты нет в пределах 20-30 минут – можете начинать давать солевой раствор (или любимое питье, если выплевывает солевой раствор) по столовой ложечке каждые 10-15 минут. Дадите много за один раз – вырвет 100%!
В случае повторной рвоты при кишечной инфекции не нужно расстраиваться, а просто подождите опять 20-30 минут и снова начинайте давать жидкость понемногу.
После остановки рвоты отпаивать становится значительно легче, даже если присутствует понос. После этого уже можно давать пить из чашки. Как уже было сказано выше, давать нужно примерно 100 мл на каждый килограмм массы тела, или чтобы у ребенка была влажная кожа и писал он каждые 3 часа. Если писает реже – предлагайте пить чаще.
Лечение бактериального гастроэнтерита
Лечение предназначено для того, чтобы избежать осложнений. Важно не терять слишком много соли, так как тело нуждается в ней в определенных количествах, чтобы нормально функционировать.
Если у человека серьезный случай бактериального гастроэнтерита, то может быть госпитализация с введением дополнительной жидкости и соли. Антибиотики обычно нужны только для самых тяжелых случаев.
Госпитализация ребенка – в каких случаях необходима?
Если ребенка не удается адекватно отпаивать – ему показано внутривенное капельное вливание. То есть, показанием для госпитализации в инфекционную больницу является необходимость капельницы, если удалось отпоить – вы вполне справитесь с кишечнойболезнью дома.
В большинстве случаев одной капельницы хватает для выхода из значимого эксикоза, затем ребенок начинает активно пить и дальше выздоравливает сам.
Вызов врача на дом для ребенка
Планово вызовите на дом педиатра, если:
- у ребенка лихорадка (повышение температуры тела выше 38);
- рвота у вашего ребенка становится все тяжелее;
- ребенок отказывается от приема перорального регидратационного средства (ПРС) или имеет стойкую рвоту на прием ПРС;
- у ребенка бывает рвота фонтаном после кормления;
- если вашему ребенку менее 4 месяцев и у него есть повторная рвота (не путать с обычным срыгиванием);
- у вас есть какие-либо вопросы или сомнения по поводу кормления малыша или ухода за ребенком во время болезни;
Немедленно вызовите скорую помощь, если:
- ребенок теряет со рвотой весь объем жидкости, который вы ему вводите;
- вы считаете, что ваш младенец или ребенок сильно обезвожен (у ребёнка нет мочи в течение 8-12 часов);
- в рвотных массах вашего ребенка есть кровь или примесь, похожая на кофейную гущу (черная примесь в рвоте). Или рвота темно-зеленого цвета;
- ребенок имеет неадекватное поведение или выглядит тяжело больным;
- ребенок имеет спутанное сознание, бредит, имеет ригидность затылочных мышц (вам не удается согнуть расслабленную шею ребенка так, чтобы подбородок касался грудины), или очень сильную головную боль;
- жалуется на боли в животе, которые не ослабевают после приступа рвоты;
- ребенок имеет болезненное мочеиспускание;
- у ребенка есть проблемы с дыханием;
- у ребенка впавший родничок.
Как помочь ребёнку в каждом случае поражения ЖКТ
Способы оказания помощи ребёнку при поражении ЖКТ будут отличаться в зависимости от причины заболевания. В целом следует выделить меры первой помощи, которую оказывает родители, и лечение, которое уже назначает педиатр.
Первая помощь до прихода врача
Если ребёнок старше трёх лет и пищевое отравление имеет лёгкую форму, то с ним можно справиться и в домашних условиях (в более младшем возрасте лучше перестраховаться и вызвать педиатра):
- Предупреждения обезвоживания. Вместе с токсинами при рвоте выходит и жидкость с полезными солями, поэтому малышу нужно давать растворы электролитов (например, Регидрон). Поскольку пить сразу большой объём ребёнку тяжело, можно давать жидкость дробными порциями, ложками. Солевой раствор можно приготовить самостоятельно: на литр тёплой кипячёной воды берётся 1 чайная ложка соли и неполная столовая ложка сахара.
- Сорбенты (Полисорб, Смекта, Энтеросгель). Эти вещества связывают и выводят токсины. Чем раньше ребёнок начнёт их принимать, тем меньше вероятность, что яды не поступят в кровь. Конкретный препарат даётся малышу в необходимой дозировке согласно инструкции (учитывается возраст). Кстати, Активированный уголь малышу лучше не давать: он окрашивает каловые массы в чёрный цвет и может затруднить диагностику заболевания.
- Пробиотики. Когда рвота утихнет, можно начинать приём средств для восстановления кишечной микрофлоры (Линекс, Аципол, Бифиформ и пр.).
Если отравление лёгкое (при этом ребёнок не совсем маленький), то с ним можно справиться в домашних условиях, например, малышу обязательно нужно давать раствор для восполнения жидкости и сорбенты
Если же пищевое отравление тяжёлое (неукротимая рвота, у ребёнка сильная слабость), обязательно нужно вызвать скорую. Малыша следует уложить набок и следить, чтобы рвотные массы не попали в дыхательные пути. В перерывах между рвотой нужно давать крохе питьё дробными порциями.
Что касается кишечных инфекций, то при малейшем подозрении на эти заболевания обязательно нужно вызывать на дом врача. Идти в поликлинику не нужно, чтобы не заразить других детей.
…при первых же симптомах энтеровирусной инфекции нужно обязательно вызвать врача. Если болезнь проявляется только поносом и рвотой, можно ограничиться вызовом участкового из поликлиники. Если же среди симптомов появились такие, как сильная боль в животе или головная боль (особенно с рвотой), двух мнений быть не может: нужно звонить в службу «103».
Е. Потёмкин, врач-инфекционист
https://www.aif.ru/dontknows/eternal/kak_otlichit_enterovirus_ot_otravleniya
До прихода доктора родители должны принять меры для предупреждения обезвоживания (инфекции обычно сопровождаются частой рвотой и поносом) – опять-таки давать малышу солевой раствор или хотя бы обычную воду. Лучше делать это небольшими дробными порциями. Параллельно можно употреблять сорбенты.
Задача родителей — не допустить обезвоживания детского организма (до прихода врача нужно давать малышу пить солевой раствор или обычную воду)
Если у малыша высокая температура (выше 38 °C), можно дать жаропонижающий препарат (Парацетамол, Нурофен, Ибуфен).
Видео: первая помощь при пищевом отравлении у ребёнка (объясняет Е. Комаровский)
В данном видео Комаровский отмечает, что особенно важно вызвать рвоту, если после употребления некачественных продуктов прошло менее 30 минут.
Лечение, которое назначает врач
Естественно, лечение, которое назначит врач, будет зависеть от вида заболевания. Можно обозначить примерные варианты в каждом случае.
Бактериальная инфекция
- Регидрационная терапия (препараты для борьбы с обезвоживанием, а также для её профилактики). Это уже упомянутый Регидрон и его аналоги.
- Антибактериальные средства. Это может быть Ампициллин, Тетрациклин, Рифаксимин, Ципрофлоксацин, Амоксициллин, Энтерофурил и пр. Одни из препаратов воздействуют на определённые бактерии, другие же имеют широкий спектр действия.
- Пробиотики (препараты для нормализации микрофлоры кишечника). Это Линекс, Аципол, Бифиформ и пр.
При бактериальной кишечной инфекции, может потребоваться приём антибиотиков
Вирусная инфекция
- Препараты для поддержки детского иммунитета, например, ректальные свечи Кипферон, Виферон. Через несколько суток иммунитет ребёнка сам начнёт вырабатывать защиту против инфекции, лекарственные средства ему в этом помогут.
- Препараты для улучшения пищеварения, например, Креон, Мезим (употребляются перед каждым приёмом пищи или во время него).
- Регидрационная терапия (при вирусной инфекции также важно предупредить обезвоживание).
При вирусной инфекции самое важное — поддержать детский иммунитет
Для комплексного лечения бактериальной и вирусной инфекции, естественно, необходима щадящая диета. Педиатр даст маме соответствующие рекомендации.
Отравление
При отравлении педиатр также предпишет ребёнку раствор электролитов, назначит сорбенты, щадящую диету. Если ситуация тяжёлая, то, скорее всего, потребуется госпитализация (в стационарных условиях малышу будут вливать капельницы против обезвоживания и пр.)
Вообще, врач принимает решение о госпитализации в следующих случаях (независимо от причины поражения ЖКТ):
- Сильное обезвоживание (несколько часов нет мочеиспускания, сухие губы, плач без выделения слёз, отсутствие слюноотделения, стянутая кожа, у грудничков западают глазки и родничок).
- Острая приступообразная боль в животе.
- Неукротимая рвота.
- Моча коричневого цвета.
- Лихорадочное состояние.
Данные признаки очень опасны, и при промедлении чреваты нарушением работы жизненно важных систем организма и даже летальным исходом. Поэтому при вышеуказанных ситуациях, родителям сразу нужно вызывать скорую помощь.
В некоторых случаях врач принимает решение о срочной госпитализации ребёнка
Правила и общие рекомендации
Не контактируйте с больными или выздоравливающими после кишечной инфекции.
Если вы знаете, что в том месте, куда вы идете сами (и особенно если берете с собой детей), есть больной или выздоравливающий после кишечной инфекции – лучше откажитесь от визита.
Вы не можете контролировать выполнение правил личной гигиены членами другой семьи, а ведь эти люди могут не мыть руки после туалета, на поверхности различных предметов в доме могут находиться вирусы и бактерии, которые способны так легко попасть в рот здоровому человеку. Поэтому, если есть возможность не входить в “очаг” инфекции, отложите визит, по крайней мере, до исчезновения диареи и рвоты у всех больных.
Всегда обрабатывайте продукты перед их употреблением.
Если вы готовите из продуктов на рынке, то старательно их прожаривайте, пропаривайте и проваривайте. Если будете есть сырыми, обязательно помойте под проточной водой! Приступая к приготовлению пищи, убедитесь, что тщательно помыли столовые приборы и свои руки в теплой воде с моющими средствами.
Проще говоря, что бы ни попало в рот вашему ребенку или вам, – оно должно быть по максимуму очищено от возбудителей и других загрязнений извне.
Выполняя эти два правила, вы предотвратите занесение инфекции в пределы вашего дома!
Соблюдайте личную гигиену
Если же так случилось, что все-таки кто-то из ваших домочадцев заболел кишечной инфекцией, вам нужно позаботиться о том, чтобы токсин не пошел дальше. Больше всего возбудителей находится в кале, а значит добейтесь того, чтобы все испражнения больного человека попали прямиком в унитаз.
Схема простая: если заболел взрослый, то он обязан часто мыть руки с мылом, особенно после туалета!
Если же болеет ребенок в памперсе, то тот, кто ухаживает за ним, должен также мыть руки после смены этих самых памперсов. Это даже не правило – это аксиома!
Профилактика
Главной профилактической мерой является правильная личная гигиена и использование только свежих качественных продуктов питания. Старайтесь часто и тщательно мыть руки, особенно перед едой, достаточно хорошо обрабатывать овощи и фрукты, правильно готовить мясо и рыбу. Не храните сырые продукты вместе с приготовленными блюдами. Ни в коем случае не пейте воду из-под крана. Для приготовления еды и питья можно использовать только минеральную или очищенную воду. Приготовленные блюда храните в холодильнике, но помните, что они не могут оставаться там надолго. Постарайтесь чаще бывать на свежем воздухе.